Im Gesundheitswesen weiss man, wie wichtig die Stimmen der Patientinnen und Patienten sind. Die meisten…
30 Jahre in der Beratung von Gesundheitsorganisationen – Das bewegt mich
Am 26. Juni 1992 wurde die walkerproject ag in Schwellbrunn AR gegründet. Dieses Jahr schauen wir auf 30 Jahre Erfolgsgeschichte zurück. Passend zum Jubiläum haben wir Daniel gefragt, was ihn in den letzten 30 Jahren bewegt hat. Jede Woche kommt ein neuer Blogpost dazu.
- Gehen Sie zur Seite, ich bin Arzt …
Ein befreundeter Arzt erzählte mir diese Geschichte. Reto hatte eben seinen Facharzttitel in Anästhesie erworben, als er zu einem Verkehrsunfall mit einem schwer verletzten Patienten stiess. Er nahm seinen Arztkoffer aus dem Auto und begann mit lebenserhaltenden Massnahmen. Es war genau die Situation, von der er als junger Arzt geträumt hatte. Zweimal wurde Reto von Männern um die fünfzig unterbrochen mit der Aufforderung: „gehen sie zur Seite, ich bin Arzt.“ Arzt zu sein bringt einen Hauch von Heldentum mit sich. Ich erinnere mich: einen Pager der Rettungsflugwacht zu haben steigerte das Prestige. Haben sie schon mal ein Menschenleben gerettet, fragte mich ein Oberarzt, als es eigentlich um etwas ganz anderes ging. Ja, ich habe, aber das tat nichts zur Sache. Eigentlich ging es um ein Redeverbot. Mitdiskutieren durfte seiner Meinung nach nur, wer Arzt war und in der Vergangenheit bereits Menschenleben gerettet hatte. Das ist die heroische Medizin. Sie hat ihre Berechtigung, bleibt aber die Ausnahme. Die moderne Medizin ist eine Teamleistung und das geht nur, indem man aufeinander hört. Die Kultur in den Krankenhäusern entwickelt sich in Richtung Dialog auf Augenhöhe. Spezialisierte und hochspezialisierte Medizin benötigen eine Systemumgebung, die Patientinnen und Patienten in den Vordergrund stellen und zu diesem Zweck das Wissen und Können verschiedener Berufsgruppen integrieren. Am Ende ist es ein abgestimmtes Zusammenwirken von Expertise, Technologien, Prozessen, Geräten, Materialien, Medikamenten, Informationen und Sicherheitsprotokollen. Das geht alleine nicht.
- Der Berater als Patient
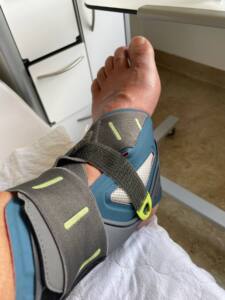
Was geschieht eigentlich, wenn der Lean Hospital Berater ausgerechnet in der Klinik zum Patienten wird, wo er vor wenigen Wochen ein Projekt abgeschlossen hat? Am 1. September ist genau das mit mir geschehen. Nach einem Anlass in Zürich war ich mit dem Motorrad unterwegs nach Visp. Um 7:00 Uhr sollte ich im Spitalzentrum Oberwallis ein Interview mit der stellvertretenden Leiterin des Notfallzentrums führen. Ich war um 7:00 Uhr dort, allerdings als Patient. Was war passiert? Kurz nach Mitternacht, ich war beinahe am Ziel, nur noch 20 Minuten Fahrzeit lagen vor mir. Eine Hirschkuh sprang direkt vor mein Motorrad. Ich war mit 80 km/h unterwegs, kollidierte mit dem armen Tier und machte den Abflug. Im Fachjargon ist das ein Hochgeschwindigkeitstrauma. Meine Airbag Jacke löste aus. Die Verletzungen waren auf den ersten Blick marginal. Von Schmerzen spürte ich nichts, mit viel Adrenalin im Blut stand ich auf und begann nach der Hirschkuh zu sehen und Trümmerteile wegzuräumen. Es war dann doch mehr, einiges mehr nicht okay mit mir.Was ich in den Stunden und Tagen nach diesem Unfall erlebte war phänomenal. Ich hätte mir nie gedacht, auf so viele Menschen zu treffen, die in Ihrem Beruf alles geben. Im Spitalzentrum Oberwallis erlebte ich eine schier unglaubliche Behandlung. Besonders beeindruckt haben mich die Empathie in der Patientenkommunikation, der vorbildliche Einbezug in die Entscheidungsfindung, das offene Ansprechen von Risiken, das Vorgehen nach Best Practices, die Einhaltung von Standards, die Visualisierung des Geschehens am Patientenboard, die Zuverlässigkeit, die Teamkultur und der Patientenfluss (kein Warten). Ich fühlte mich jederzeit sicher und professionell betreut. Viele Dinge, die ich als Patient erleben durfte, hatten wir in den Monaten zuvor im Projektteam besprochen und Lösungen entwickelt, die augenscheinlich in der Praxis funktionieren. Das hat mich bei allem Leiden unglaublich glücklich gemacht. Thomas Hopfe, der Verlagsleiter der medizinisch-wissenschaftlichen Verlagsgesellschaft Berlin, meinte kürzlich: Sie gehören zu den Guten. Er meinte damit, wir gehören zu denen, die Gutes für Patientinnen und Patienten, aber genauso für Pflegekräfte und die Ärzteschaft tun. Mein Aufenthalt im Spitalzentrum Oberwallis hat seine Einschätzung bestätigt. Das ist der Grund, weshalb ich meinen Beruf über alles liebe.


 Ein grosses Dankeschön an das Team in Visp, allen voran Thomas Beck, Jennifer Rudolph, Michèle Julen, Franz Ruff, Cristian Negoescu und Arlette Imboden. Ein Kompliment an Hugo Burgener, Kilian Ambord und Reinhard Zenhäusern, welche die Lean Initiative am Spitalzentrum Oberwallis vorantreiben.
Ein grosses Dankeschön an das Team in Visp, allen voran Thomas Beck, Jennifer Rudolph, Michèle Julen, Franz Ruff, Cristian Negoescu und Arlette Imboden. Ein Kompliment an Hugo Burgener, Kilian Ambord und Reinhard Zenhäusern, welche die Lean Initiative am Spitalzentrum Oberwallis vorantreiben.
- Der Arzt der Zukunft ist eine Frau
Wenn man in die Hörsäle der medizinischen Fakultäten reinblickt, präsentiert sich ein klares Bild. Die deutliche Mehrheit sind Frauen, je nach Fachrichtung bis zu 90 Prozent. Selbst Männerdomänen, wie die Chirurgie, werden allmählich von Frauen übernommen. Kulturell ändert dadurch vieles. Generell legen Ärztinnen viel Wert auf Teamwork, schätzen einen guten Teamgeist und wissen, dass moderne Medizin eine Teamleistung ist. In der Vergangenheit war die Pflege weiblich und die Ärzteschaft männlich. Es wurde eine klare Hierarchie von ausführender Pflege und anordnender Ärzteschaft gelebt. Die Meinung der Pflege war nicht gefragt. Die Pflege zu integrieren hat viele Vorteile. Es verbessert den Informationsfluss und schafft Sicherheit für Patientinnen und Patienten.
Junge Ärztinnen sind nicht mehr bereit, auf Familie zu verzichten. Gleichzeitig sind sie nicht weniger ehrgeizig als ihre männlichen Kollegen. Ärztinnen wollen gut sein in ihrem Fach. Das sind sie ihren Patienten schuldig. Die jungen Ärzte finden das gut, es entspricht dem gesellschaftlichen Wandel. Ärzte mit Jahrgang 1960 und älter reagieren zum Teil verunsichert. Sie waren sich gewohnt, dem Arztberuf alles unterzuordnen. Auf einmal heisst es „Work-Life-Balance“. Sie empfinden das als Verrat an ihrer Mission und machen Sprüche darüber. Man rettet Menschenleben 24/7. Nur im privaten Kreis wird über den Preis gesprochen, den die heroische Medizin mit sich brachte: Entfremdung von den eigenen Kindern, oftmals Scheidung, Erschöpfungszustände, Depressionen, Rettung in die Pensionierung, Gefühle des Verlassen seins, Zynismus und Einsamkeit. Es ist eine Zeit des Wandels und das ist gut so.
- So kommt der Tod…
Sagt Franz, macht eine Pause und fährt damit fort, meinen Arm zu gipsen. «Der Tod kommt unvermittelt. Er ist da, wenn man nicht damit rechnet» fährt er fort. Franz weiss, wovon er spricht. Seit über drei Jahrzehnten arbeitet er in Notfallzentren. Im Dezember geht er in den Ruhestand. Natürlich spricht Franz nicht mit jedem Patienten so. Wir reden unter Freunden. Vor etwa fünf Jahren haben wir zusammen ein Projekt gemacht, er als Leiter der Notfallpflege, ich als externer Berater für das Management von Notfallzentren. Seither kennen wir uns. Franz hat viel gesehen, unzähligen Menschen geholfen, aber auch Menschen sterben sehen. In Notfallzentren weiss man nie, was einen heute erwartet. Franz und seine Kolleginnen und Kollegen erleben manchmal Dinge, die schwer zu ertragen sind, zum Beispiel wenn ein Kind stirbt. Dazu gibt es Untersuchungen und die lassen aufhorchen. Es ist nicht etwa so, dass das einfach an einem vorbei geht. Solche Ereignisse sind belastend und rund ein Fünftel erfahren Symptome einer posttraumatischen Belastungsstörung. Oftmals bleiben diese unbehandelt. Ich erinnere mich an eine Beobachtung vor zwei Wochen. Der Rettungswagen bringt einen Patienten in den Schockraum. Er hat versucht, sich selbst umzubringen. Es ist kein schöner Anblick. Nach einiger Zeit wird der Entscheid gefällt, die Maschinen abzustellen. Der Tod tritt sofort ein. Alle gehen auseinander. Es ist eine normale menschliche Reaktion aus einer solchen Situation die Flucht zu ergreifen. Es gibt noch viele Patientinnen und Patienten, die versorgt werden müssen. Doch ich frage mich: Hat jemand aus dem Team Schuldgefühle? Wer wird die Szenen der letzten halben Stunde vor seinem geistigen Auge nochmals erleben, vielleicht vor dem Einschlafen? Haben wir als Team alles richtig gemacht? Denkt jemand aus dem Team, das war jetzt nicht gut, was du da gemacht hast? Ein Debriefing von wenigen Minuten würde allen Beteiligten helfen und sie vor Burnout schützen. Eine kanadische Studie zeigte, dass bei einem unerwarteten Todesfall im OP nur in 14% aller Fälle ein Debriefing mit dem Team durchgeführt wurde. Die Debriefing Methoden sind einfach und der Zeitbedarf bescheiden. Die amerikanische Armee beispielsweise nutzt den After Action Review mit folgenden fünf Elementen: 1. Was wollten wir mit der Intervention erreichen? 2. Was ist passiert? 3. Was hat gut funktioniert und weshalb? 4. Was kann verbessert werden und wie? 5. Was sind die nächsten Schritte? Für gut eingespielte Teams beträgt der Zeitbedarf 10 Minuten. Die Zeit ist gut investiert, denn die psychische und physische Unversehrtheit der Mitarbeitenden ist eine Priorität. Ergänzend dazu braucht es Hilfsangebote, die jederzeit abgerufen werden können. Das Gesundheitswesen ist auf gesunde Mitarbeitende angewiesen. Auf ihren Schultern lastet eine grosse Verantwortung.
- Schlechte Entscheidungen
Menschen treffen andauernd schlechte Entscheidungen, mich nicht ausgenommen. Nach einem schweren Unfall habe ich nicht etwa die Unfallstelle gesichert, sondern zuerst nach der toten Hirschkuh gesehen und nachher Trümmerteile auf der Gegenfahrbahn weggeräumt. Dabei hatte man mir mal eingetrichtert, zuerst die Unfallstelle zu sichern. Aber im Schock macht man Dinge, die im Nachhinein unverständlich sind. Es hätte für mich übel enden können. Ich war nicht fähig, gute Entscheidungen zu treffen.
Ins nächstgelegene Spital zu gehen, kann eine schlechte Entscheidung sein. Die Annahme ist, die Qualität sei dort gut, wie überall. Was viele nicht wissen: die Unterschiede zwischen den Krankenhäusern sind beeindruckend, je nach Krankheitsbild grösser oder kleiner. Inzwischen fragen viele nach Fallzahlen, bevor sie sich für eine Behandlung entscheiden. Das ist ein Anfang. Doch wie wäre es mit einer Information wie dieser: Wir empfehlen ihnen, Ihr Kniegelenk nicht im nächstgelegenen Krankenhaus operieren zu lassen. Es gibt fünf andere Krankenhäuser in ihrer Region, die besser abschneiden. Hier ist die Rangliste. Dort würde man weitere Details sehen und erfahren: das Risiko, dass sie ein zweites Mal operiert werden müssen, ist im nächstgelegenen Krankenhaus fünfmal höher als im besten. In der Hälfte aller Fälle führt dies dazu, dass sie sich für den Rest ihres Lebens nicht mehr schmerzfrei bewegen können. Ich denke, so würden es alle verstehen.
Studien weisen darauf hin, dass die Entscheidungen von Patient: innen selten auf Fakten beruhen. Sie nehmen an, die Qualität würde überall dieselbe sein. Ein Grund: die Branche geniesst einen guten Ruf. In Deutschland, der Schweiz und Österreich sind weite Teile der Bevölkerung überzeugt, ihr Land hätte das beste Gesundheitssystem der Welt. Es ist keineswegs so, dass die medizinische Qualität in Deutschland, Österreich oder der Schweiz durchwegs besser ist als anderswo in Europa. Die Aussicht, einen Herzinfarkt zu überleben, ist in den Niederlanden oder in Island mehr als doppelt so gut wie in Deutschland. Leider hilft einem dieses Wissen in der akuten Situation nichts. Es gibt Informationen zur Qualität von Krankenhäusern, aber sie sind schwer zugänglich und für Laien oft unverständlich. Wie wäre es mit einer solchen Mitteilung: Die Symptome ihres Mannes deuten auf einen Schlaganfall hin. Rufen sie einen Rettungswagen und weisen sie diesen an, ins Klinikum X zu fahren. Die Aussicht, dass ihr Mann seine Lebensqualität wieder voll zurückerhalten wird, ist dort am besten. Wenn das keine Entscheidungsgrundlage ist.
- Brustkrebs: geht es auch schneller?
Laura entdeckt morgens beim Duschen einen Knoten in ihrer Brust. Wie lange dauert es, bis sie Gewissheit hat und mit der Therapie begonnen werden kann?Mit dieser Frage haben sich Ärzt:innen, Pflegefachpersonen, Führungspersonen aus Spitälern und Krankenkassen im Silicon Valley auseinandergesetzt. Sie alle sind Teilnehmende des CAS Healthcare Leader Excellence der Universität Bern. Das Thema: Customer Centered Design und wie das Potenzial neuer Technologien für Patientinnen nutzbar gemacht werden kann. In der Schweiz warten Patientinnen rund sechs Wochen bis zum Therapiebeginn und in den USA ist es nicht anders. Es ist eine Zeit der Ungewissheit und der Angst. Wir hatten Gelegenheit, mit Expert:innen von Technologie Unternehmen zu sprechen, zum Beispiel bei einem Besuch von Varian, die zu Siemens Healthineers gehören. Das erklärte Ziel von Varian ist, die Dauer vom Beginn der Diagnostik bis zum Einsetzen der Therapie von heute mindestens zwei Wochen auf 2 Stunden zu verkürzen. Dies wird möglich durch den konsequenten Einsatz von künstlicher Intelligenz. In einem Workshop mit einer Value Stream Expertin des Universitätsspitals San Francisco (UCSF) wurde festgestellt, dass es umgekehrt mindestens zwei Wochen dauert, bis mit der Diagnostik begonnen werden kann. Dann ging es ans Optimieren. Das Ergebnis: eine Patientin könnte innerhalb von 36 Stunden ab elektronischer Selbstzuweisung eine Therapie erhalten. Die Patientin Laura entdeckt heute einen verdächtigen Knoten in ihrer Brust und morgen kriegt sie die Diagnostik und 90 Minuten später beginnt die Therapie. Wie das gehen soll, wird in unserem neuen Buch Design Thinking Hospital beschrieben, welches im MWV erschienen ist. Es ist die Vision 36h, die wir in Form einer Geschichte erzählen, damit es nicht zu technisch wird.
Noch eine Bitte an all jene, die sich heute mit Herzblut für Patientinnen mit Brustkrebs einsetzen. Die Vision ist keine Kritik an der Arbeit, die heute geleistet wird. Es ist eine Einladung, die Chancen neuer Technologien gemeinsam zu nutzen und dadurch viel für Patientinnen zu leisten.Vielen Dank für die Mitarbeit bei der Darstellung des heutigen Patientinnen Erlebnisses und des zukünftigen Zustands:
Ein grosses Dankeschön an Martha Lauderdale, die uns bei der Entwicklung der Vision unterstützt hat.
Ein grosses Dankeschön an Matthias Platsch von Varian, die uns Einblick in ihre Entwicklungsarbeit gegeben haben.Die dritte Durchführung des CAS Healthcare Leader Excellence MiG startet am 16. Januar 2023.
Alle, die mehr über den CAS der Universität Bern erfahren möchten, laden wir herzlich zur Informationsveranstaltung am 25. Oktober um 18:30 Uhr in Zürich ein.
- Scheitern beginnt harmlos
Der externe Berater / die Beraterin moderiert einen Workshop. Es läuft nicht gut. Die Gründe dafür können vielschichtig sein.
Die Beraterin oder der Berater …- hat Fakten nicht beschafft, die für die Entwicklung der Lösung essenziell sind;
- kennt die Branche zu wenig und spricht deren Sprache nicht;
- hat die wahren Machtverhältnisse falsch eingeschätzt;
- kennt die Interessen der Beteiligten nicht ausreichend;
- ist mit der Unternehmenskultur zu wenig vertraut;
- hat keine Kenntnis von Spannungen und internen Konflikten;
- kennt finanzielle Anreize nicht, die eine Lösung erschweren oder gar verunmöglichen;
- weiss nichts von anderen Projekten, die sich mit ähnlichen Fragestellungen beschäftigen;
- hat zu wenig unternommen, um vorgängig Vertrauen aufzubauen;
- hat keine Kenntnis darüber, dass man der Unternehmensführung / der Auftraggeberin nicht vertraut.
Auch wenn man vorher alles richtig gemacht hat, kann man ein Scheitern nie ausschliessen. Scheitern beginnt harmlos, als simple Störung, als wahrgenommene Unruhe. Die Leiterin des HR (Personalabteilung) stellt eine kritische Frage und danach gleich noch eine. Der Finanzchef kommentiert trocken, das sei nicht finanzierbar. Die Versuchung ist gross, darüber hinwegzugehen und dem Drehbuch zu folgen. Als Berater:in will man bis am Ende des Tages ein Ergebnis vorliegen haben und die Auftraggeberin zufriedenstellen. Am Konzept eisern festzuhalten, kann fatal sein. Wer sich in den Zweikampf begibt, um das Programm durchzuziehen, riskiert ein Scheitern. Erfahrene Berateri:innen nehmen Störungen wahr und geben ihnen den Vortritt. Sie begeben sich nicht in den Zweikampf, sondern nutzen die entstandene Energie produktiv. Ein Kollege sagte mir, in Workshops würde ich manchmal unerklärliche Umwege gehen, um am Ende doch im Ziel anzukommen. Das gelingt öfters, aber nicht immer. Unter Umständen erreicht man das Tagesziel nicht, hat aber einen Beitrag zum besseren Funktionieren geleistet.
Die Basis für den Erfolg ist eine gute Vorbereitung, welche alle Risiken einbezieht. Erfahrene Berater:innen schreiben zur Vorbereitung eines Workshops ein Drehbuch. Darin legen sie sich ein Konzept zurecht, wie vorzugehen ist, um mit einer Gruppe von Menschen ein definiertes Ergebnis zu erreichen. Das setzt Vorstellungskraft voraus. Man versucht sich vorzustellen, welche Dynamik in einer Gruppe von Menschen entsteht, wenn man dieses oder jenes macht. Dazu muss man erstens eine Vorstellung davon haben, mit wem man es zu tun hat und zweitens wissen, welche kollektiven Lern- und Entwicklungsprozesse die geplanten Interventionen auslösen. Ein solches Konzept zu erstellen, ist geistige Schwerarbeit und das geht nicht in 10 Minuten. Zur Vorbereitung eines Tagesworkshops müssen in der Regel zwei Tage an Vorbereitung investiert werden. Feedbackschlaufen mit der Aufrtraggeberin sind da nicht einmal eingerechnet. Weil es aufwendig ist, diese Arbeit bei jeder Workshop Vorbereitung zu leisten, werden Workshopformate gerne standardisiert. Man fliegt quasi mit dem Autopilot, weil man das Workshopformat über viele Durchführungen optimierte. Damit alles klappt braucht es aber vor allem eins, erfahrene Berater:innen, die auch in schwierigen Situationen einen klaren Kopf bewahren. - Medizin ist eine Teamleistung
Die Medizin des letzten Jahrhunderts fokussierte auf die Einzelperson, den Arzt, den einsamen Helden. Der Prototyp dieses Helden ist der Starchirurg. Er steht am OP-Tisch und rettet das Leben einer Patientin. Alle anderen im OP sind Zudiener:innen. Wenn es ihm zu bunt wird, rastet er aus, beschimpft das Personal und wirft mit OP-Besteck um sich. Das Gegenmodell ist die Trauma-Teamleaderin, die den Einsatz der Spezialist:innen im Schockraum orchestriert. Sie legt nicht selbst Hand an, sondern behält den Überblick. Sie ist der ruhende Pol und sorgt dafür, dass alle ihren Beitrag zum Behandlungserfolg leisten können.
Der Trainer einer der weltbesten Eishockey-Mannschaften wurde gefragt, wie er in seinem Team mit Stars umgehe. Seine Antwort war: alle in meinem Team sind Stars. Ein solches Team zu formen und zu entwickeln, dauert Jahre. Über das Lernen von anderen, Erfahrung und Reflexion lernt ein Team, wie mit Routinesituationen und im Verlaufe der Zeit wie mit kritischen Situationen umzugehen ist.
Hochleistungsteams standardisieren einfach alles. Sie wissen, die Standardisierung ist der Schlüssel zum Teamerfolg. Standards zu entwickeln und in der Organisation zu verankern braucht Zeit und Training. Neue Spielzüge lernt man nicht in 10 Minuten, das weiss jeder Fussballtrainer, jede Fussballtrainerin. Im Teamsport erlernen die Teammitglieder das optimale Zusammenspiel und trainieren dieses in verschiedenen Situationen. In der Medizin ist das ähnlich. Im Alltag nutzt das Behandlungsteam alle Ressourcen, welche zur Verfügung stehen und stellt sie in den Dienst an der Patientin. Das sind die Informationssysteme, das Wissen und Können der Teammitglieder, die medizinischen Standards, die neuesten Erkenntnisse aus der Forschung, die visuellen Hilfsmittel usw.
In der Standardisierung der Kommunikation liegt das grösste Potenzial und die klinischen Informationssysteme das wichtigste Hilfsmittel. In die Verbesserung des Informationsflusses zu investieren, zahlt sich sofort aus. Dazu gehören beispielsweise die Strukturierung einer Frühbesprechung, die Anwendung von Standards in der Erstbeurteilung im Notfallzentrum, die Bedeutung von Farbcodes für schnelle Reaktionen, die Struktur der Patientenkommunikation, der Inhalt einer Übergabe am Bett und das bis ins Detail. Indem alle dieselben Kommunikationsstandards verwenden, können Informationsverluste vermieden, die Sicherheit verbessert, telefonische Rückfragen reduziert, Unterbrechungen vermieden und Doppelspurigkeiten abgebaut werden. - Zahlen können schmerzen Sobald man sich an den Besten orientiert, offenbaren sich die eigenen Schwächen und offen gestanden mag das niemand. Noch mehr als ein vages Feedback schmerzen die Fakten, die Zahlen. Da steht dann schwarz auf weiss geschrieben, um wie viel besser die Besten sind. Ich erinnere mich an eine emotionale Diskussion vor etwa 10 Jahren nach einem Besuch bei Shock Trauma in Baltimore. Shock Trauma gilt als weltbestes Zentrum für die Versorgung Schwerstverletzter. Die Zahlen von Shock Trauma waren um so viel besser, dass sie kurzerhand in Zweifel gezogen wurden. Man würde bestimmte Patienten gar nicht erst in die Statistik aufnehmen, wurde vermutet. Die Überlebensrate der Schwerstverletzten war um so viel besser, das durfte nicht wahr sein. Es wäre eine grossartige Gelegenheit gewesen, von einem erstklassigen Team von Ärzt:innen, Pflegefachpersonen, technischem Personal und Forscher:innen zu lernen. Man liess diese Chance vorbeigehen.
Im zweiten Punkt liegt die grösste Hürde: die eigene Leistung in Bezug zu den Besten setzen kann emotional schwierig sein. Es braucht Mut, sich einzugestehen, dass ein langer Weg vor einem liegt. Es ist vielleicht sieben Jahre her, da war das Stroke-Team des Notfallzentrums und der Neurologie an dem Punkt angelangt sich einzugestehen, dass die Besten in der Versorgung von Stroke-Patient:innen dreimal schneller waren. Der Vergleich war niederschmetternd. Jede Minute, die ohne Behandlung verstreicht, bedeutet das Absterben von Millionen von Hirnzellen. Dreimal langsamer zu sein als die Schnellsten hat dramatische Auswirkungen auf die Lebensqualität von Patient:innen. Das ist schlechte Medizin, weil durch mangelnde Geschwindigkeit in der Versorgung Patient:innen geschädigt werden. Sie erhalten nicht die Medizin, die sie jetzt brauchen.
- Lohnt sich unfreundliches Verhalten?
Menschen können sich an Äusserungen von aggressiven und unfreundlichen Personen besser erinnern als an Inhalte, welche von freundlichen Mitmenschen eingebracht wurden. Sie erinnern sich besser an die Gesichter von Personen, die sich ihnen gegenüber aggressiv verhalten (haben). Unser Gehirn lenkt die Aufmerksamkeit auf potenzielle Gefahren, das scheint in unseren Genen so programmiert zu sein. Deshalb erhalten unfreundliche Personen ein hohes Mass an Aufmerksamkeit. Dazu kommt: Inhalte, die mit starken Emotionen verbunden sind, können später besser abgerufen werden.
In meiner Tätigkeit als Berater in Gesundheitsorganisationen spielen Emotionen eine zentrale Rolle. Gelegentlich bin ich mit Verhaltensweisen konfrontiert, die verletzend sind. Emotionale Ausbrüche gehören in meinem Beruf zur Tagesordnung. Wenn man Berater:innen holt, geht es um Veränderungen. An einem bestimmten Punkt mögen Menschen Veränderungen selbst dann nicht, wenn sie diese zuvor herbeigewünscht haben. Veränderungen bringen es mit sich, dass man neue Dinge lernen muss und das kann bisherige Glaubenssätze in Frage stellen. Das Lernen mit Erwachsenen ist deshalb mit Widerstand verbunden. Das gilt speziell für die Arbeit mit Expert:innen, also Ärzt:innen, Pflegefachpersonen, Manager:innen, Forscher:innen, IT-Spezialist:innen und natürlich Professor:innen. Bis man zu einem Experten / einer Expertin wird, muss man sich während mindestens 10’000 Stunden mit dem Thema beschäftigt haben. Das zeigen Studien. Weil man nebenbei noch andere Dinge erledigen muss, gehen schnell einmal 10 Jahre ins Land. In dieser Zeit baut man ein mentales Konstrukt auf, das einen zur Expertin / zum Experten macht. Nun kommt ein Berater mit dem Auftrag, Dinge zu verändern. Sehr schnell geht es ans Eingemachte, nämlich an die Glaubenssätze im eigenen, mentalen Konstrukt. Das erzeugt Spannung. Als Berater muss ich damit umgehen können, Angriffe nicht persönlich zu nehmen und Menschen Zeit zu lassen, selbst wenn sie mich persönlich angreifen. Es braucht einige Lernschlaufen, bis sich mentale Konstrukte eingerenkt haben. Emotionen beanspruchen Raum.
Als Berater muss ich bereit sein, Raum und Zeit zu geben, selbst wenn ich innerlich aufgewühlt bin. Die Geduld aufzubringen, ist mir vor allem in jungen Jahren nicht immer gelungen. Berater zu sein und als solcher Veränderungsprozesse zu gestalten ist eine Expertentätigkeit. Bis man gut darin ist, dauert es mindestens zehn Jahre und leider gibt es keine Ausnahmen von dieser Regel.
Lesen Sie nächste Woche zu einem weiteren Learning von mir.


 Ein grosses Dankeschön an das Team in Visp, allen voran Thomas Beck, Jennifer Rudolph, Michèle Julen, Franz Ruff, Cristian Negoescu und Arlette Imboden. Ein Kompliment an Hugo Burgener, Kilian Ambord und Reinhard Zenhäusern, welche die Lean Initiative am
Ein grosses Dankeschön an das Team in Visp, allen voran Thomas Beck, Jennifer Rudolph, Michèle Julen, Franz Ruff, Cristian Negoescu und Arlette Imboden. Ein Kompliment an Hugo Burgener, Kilian Ambord und Reinhard Zenhäusern, welche die Lean Initiative am